Мета роботи. Проаналізувати частоту виникнення та спектр неврологічних порушень у пацієнтів із коронавірусною хворобою, запропонувати методи вдосконалення патогенетичного лікування.
Матеріали та методи. Обстежено 83 пацієнта з коронавірусною хворобою, госпіталізованих до КНП ХОР«Обласна клінічна інфекційна лікарня» протягом періоду з травня до грудня 2020 р. Пацієнти були поділені на групи залежно від ступеня тяжкості хвороби та залежно від призначеної терапії. Усім пацієнтам до початку лікування та після його закінчення визначали показники протеїнограми, зокрема вміст загального білка та альбуміну, вміст Д-димеру, інтерлейкіну-6, С-реактивного білка, активність аланінамінотрансферази, аспарагінамінотрансферази, гамма-глутамінтранспептидази у сироватці крові загальноприйнятими методами. Отримані результати опрацьовували за загальними правилами варіаційної статистики із застосуванням t-критерію Стьюдента.
Результати й обговорення. Клінічні прояви, що свідчать про ураження нервової системи, спостерігалися у 34 (70,83 %) пацієнтів із середньотяжким та у 32 (91,8 %) пацієнтів із тяжким перебігом коронавірусної хвороби. Такі неврологічні ознаки, як порушення свідомості, головний біль, тривожність, занепокоєння та депресія, частіше були діагностовані у пацієнтів другої групи (р<0,05). На тлі лікування за схемою, до якої входили Ксаврон, комбінація L-аргініну та L-карнітину (Тіворель) і гіперосмолярний збалансований розчин (Реосорбілакт), спостерігали значну позитивну динаміку клінічних неврологічних проявів та нормалізацію досліджуваних лабораторних показників.
Висновок. Неврологічні прояви типові для нової коронавірусної хвороби. Частота виникнення певних неврологічних ознак (порушення свідомості, головний біль, тривожність, занепокоєння, депресія) залежала від ступеня тяжкості COVID-19, і вони найчастіше були діагностовані у пацієнтів із тяжким перебігом захворювання. Застосування у комплексній терапії у пацієнтів із COVID-19 препаратів Ксаврон, комбінація L-аргініну та L-карнітину (Тіворель) і гіперосмолярний збалансований розчин (Реосорбілакт) сприяє регресії клінічних проявів та нормалізації лабораторних показників у порівнянні з стандартною патогенетичною терапією.
Новий коронавірус змінив плани людей щодо роботи й відпочинку, похитнув економічну ситуацію багатьох країн світу та змусив людей у більшості країн піти у вимушену відпустку та перебувати вдома. Медична статистика темпів зараження та смертності від нової коронавірусної хвороби вже декілька місяців поспіль залишається однією з головних новинних тем, але, попри значну просвітницьку роботу щодо шляхів поширення та методів профілактики SARS-CoV-2, вірус продовжує поширюватися у всьому світі з шаленою швидкістю [1, 2].
Коронавірусна хвороба (COVID-19), зумовлена SARS-CoV-2, – гостре вірусне захворювання з переважним ураженням респіраторного тракту, спричинене РНК-вмісним вірусом, що належить до роду Betacoronavirus, родини Coronaviridae. Він містить один ланцюг РНК та має оболонку з булавоподібними відростками у вигляді корони, що стало основою для назви родини. Зараження відбувається повітряно-крапельним та контактним шляхами [3]. Родина Coronaviridae об’єднує 2 підродини, 5 родів та близько 40 видів.
Окремі з них спричинюють захворювання у ссавців та птахів і можуть передаватися від тварин до людини. Уперше коронавірус було виявлено у птахів у 1937 році (вірус пташиного інфекційного бронхіту), а згодом — у середині 60-х років ХХ ст. — виявлено у людини. Більшість видів спричинюють у людини захворювання верхніх та/або нижніх відділів дихальних шляхів, перебіг яких характеризується легкою формою із симптомами, характерними для всіх гострих респіраторних вірусних інфекцій (ГРВІ), та мають осінньо-зимову сезонність. Частка коронавірусної інфекції становить близько 15—30 % від усіх
ГРВІ у світі. Протягом певного часу коронавіруси не привертали особливої уваги дослідників. Проте у жовтні 2002 р. в китайській провінції Гуандун було виявлено раніше не відоме захворювання — тяжкий гострий респіраторний синдром (ТГРС) або Severe Acute Respiratory Syndrome (SARS). Навесні 2003 р. було ізольовано етіологічний агент — SARS-CoV, що належав до родини Coronaviridae. За данними ВООЗ, протягом епідемії було зареєстровано 8461 випадок цього захворювання, летальність від якого коливалася від 4 до 19,7 % (померло понад 900 людей).
З вересня 2012 р. до січня 2018 р. ВООЗ повідомила про 2298 лабораторно підтверджених випадків на той час нової коронавірусної хвороби — близькосхідного респіраторного синдрому (БСРС), що спричинив Middle East respiratory syndrome coronavirus (MERS-CoV). Усього було зареєстровано 2494 випадки хвороби та 858 летальних наслідків від неї у 27 країнах світу (Саудівська Аравія (80 %), Об’єднані Арабські Емірати, Республіка Корея; мандрівники, які відвідували Середній Схід)
У грудні 2019 р. в Китаї зародилася нова глобальна загроза. Відтоді пандемія COVID-19 забрала мільйони людських життів та спричинила масові потрясіння в житті окремих сімей та суспільства і в економіці всього світу. Штамп-мутант, виявлений в Італії у лютому, спровокував першу хвилю пандемії за межами Китаю. При цьому деякі дослідження вказують на те, що друга хвиля пандемії в Європі розпочалася через штам, що поширювався серед мігрантів — збирачів фруктів у північній Іспанії. Нова мутація коронавірусу, виявлена у Великобританії, може спровокувати третю хвилю пандемії COVID-19.
Варто зазначити, що внаслідок постійних мутацій вірусу відбуваються певні зміни в клінічній картині COVID-19. Протягом останніх тижнів в Україні стрімко збільшується кількість пацієнтів з COVID-19, зростає частка осіб молодого віку серед пацієнтів з тяжким перебігом COVID-19; залишається висока летальність. Особливу увагу привертають реконвалесценції у пацієнтів із COVID-19, так званий постковідний синдром у вигляді неврологічних та психічних розладів, ураження серцево-судинної системи, повільної регресії легеневого фіброзу, формування хронічного обструктивного захворювання легень [4, 5]. Отже, вірус і далі адаптується до нас, а ми — до нього.
На сьогодні відомо, що SARS-CoV-2 уражає не лише респіраторний тракт, а й усі органи та системи організму людини й може спричинити тяжкі наслідки. Проте насамперед важливим є залучення до патологічного процесу дихальних шляхів, що призводить до розвитку тяжкого респіраторного синдрому і клінічно проявляється лихоманкою з ознобом, сухим кашлем, задишкою, утрудненням дихання. Останнім часом значну увагу науковців та лікарів у всьому світі привертають неврологічні та психічні порушення, що виникають у пацієнтів із COVID-19. Їх пов’язують із безпосереднім негативним впливом нового коронавірусу (SARS-CoV-2) на центральну нервову систему (ЦНС), а також із гіперактивацією імунної системи («цитокіновий шторм»), гіпоксією тканин та дією деяких лікарських препаратів [6].
Дослідження, проведені у Франції та Китаї, дозволили зробити висновок, що порушення з боку нервової системи виникають у кожного третього пацієнта з коронавірусною хворобою. Зокрема, описано декілька випадків енцефаліту, а також синдрому Гієна-Барре — стану, коли імунна система пацієнта починає атакувати власні нервові клітини, що призводить до м’язової слабкості, а у тяжких випадках — до паралічу. Здебільшого неврологічні розлади спостерігаються у пацієнтів із тяжким перебігом COVID-19. У таких випадках симптоми можуть зберігатися протягом тривалого часу після одужання пацієнта.
Відомо, що SARS-CoV-2 потрапляє до клітини через мембранний рецептор АПФ 2-го типу, який у великій кількості містить нейрони та гліальні клітини, ендотеліоцити, альвеолоцити ІІ типу. Саме цим можна пояснити можливість ураження головного мозку, судин та, відповідно, майже будь-якого органу людського організму [7].
МЕТА РОБОТИ
Аналіз частоти та спектра неврологічних порушень у пацієнтів із коронавірусною хворобою.
МАТЕРІАЛИ ТА МЕТОДИ
Обстежено 83 пацієнта із коронавірусною хворобою, госпіталізованих до КНП ХОР «Обласна клінічна інфекційна лікарня» протягом періоду з травня до грудня 2020 р. Більшість пацієнтів (48 (57,83 %)) були літніми особами похилого віку, а середній вік пацієнтів становив 60,5 ± 5,2 роки. За гендерним складом чоловіки переважали над жінками 55 (66,27 %) та 28 (33,73 %) відповідно). У 63 (75,9 %) пацієнтів перебіг хвороби відбувався на тлі супутньої патології, зокрема гіпертонічної хвороби — у 50 (79,37%), ішемічної хвороби серця – у 48 (76,19 %), цукрового діабету – у 37 (58,73 %), ожиріння (індекс маси тіла > 30,1) – у 22 (34,92 %), онкологічного захворювання – у 5 (7,94 %).
Усім пацієнтам була проведена комп’ютерна томографія (КТ) або рентгенографія органів грудної клітки (ОГК) у передній прямій та боковій проєкціях. За даними КТ ОГК у 34 (40,96 %) пацієнтів у легенях виявлено двосторонні інфільтрати у вигляді «матового скла», а за даними рентгенографії ОГК у 48 (57,83%) пацієнтів — зливні інфільтративні зміни з одної або частіше з обох сторін переважно в нижніх відділах легень. Для виявлення дихальної недостатності та оцінки виразності гіпоксемії проводили пульсоксиметрію з вимірюванням сатурації крові (SpO2). У 36 (43,37 %) пацієнтів цей показник був значно знижений та становив < 90 %. З метою верифікації збудника визначали РНК вірусу SARS-CoV-2 в матеріалі з носа та задньої стінки горла чи горлянки методом полімеразної ланцюгової реакції (ПЛР).
Пацієнти були розподілені на дві групи залежно від ступеня тяжкості хвороби. До першої групи входили 48 (57,83 %) пацієнтів із коронавірусною хворобою із середньо тяжким перебігом, до другої групи — 35 (42,17 %) пацієнтів із тяжким перебігом захворювання. Тяжкість перебігу оцінювали за такими ознаками: дихальна недостатність, артеріальна гіпотензія, неврологічні та психічні порушення, метаболічна енцефалопатія. Усі пацієнти другої групи потребували додаткової дотації кисню (О2).
На наступному етапі дослідження для оцінки стану ЦНС було проведено анкетування пацієнтів, за допомогою якого відібрано 59 (71,08 %) пацієнтів із коронавірусною хворобою, які мали неврологічні прояви. Вони були розподілені на дві репрезентативні групи за віком, статтю, клінічною стадією хвороби, наявністю супутніх захворювань. До групи І (основна) входили 30 (50,85 %) пацієнтів, яким, окрім стандартної терапії, призначали Едаравон (Ксаврон) по 20 мл на 100 мл фізіологічного розчину натрію хлориду двічі на добу, комбінацію L-аргініну та L-карнітину (Тіворель) по 100 мл внутрішньовенно 1 раз на добу протягом 10 днів, гіперосмолярний розчин (Реосорбілакт) по 200 мл внутрішньовенно 1 раз на добу протягом 5 днів. До ІІ групи (контрольна) увійшли 29 (49,15 %) пацієнтів із коронавірусною хворобою з неврологічними проявами, які отримували стандартну патогенетичну терапію.
L-аргінін (a-аміно-d-гуанідиновалеріанова кислота), що входить до складу Тіворелю, належить до класу умовно незамінних амінокислот і є активним клітинним регулятором численних, важливих для життя функцій організму людини, забезпечує важливі протекторні ефекти, зокрема у критичному стані. L-карнітин виявляє антигіпоксичну, мембраностабілізувальну, цитопротекторну, антиоксидантну, антирадикальну, дезінтоксикаційну дії, є активним регулятором проміжного обміну та процесів енергозабезпечення, відіграє певну роль у підтриманні гормонального балансу в організмі.
Едаравон (Ксаврон) є антиоксидантом широкого спектра дії, що розчиняє як водорозчинні, так і жиророзчинні вільні радикали. Проявляє численні плейотропні ефекти, зокрема протизапальні, імуномодулювальні, антицитокінові, антиапоптотичні, антинекротичні, антифібротичні, мембраностабілізувальні, й у такий спосіб захищає легені та може застосовуватися для профілактики й лікування «цитокінового шторму» та гострого респіраторного дистрес-синдрому (ГРДС), що характерні для COVID-19, шляхом зниження продукції прозапальних цитокінів та хемокінів, активних форм кисню та оксиду азоту.
Гіперосмолярний розчин (Реосорбілакт) є збалансованим буферним розчином з енергетичним компонентом, що завдяки гіперосмолярності транспортує рідину з інтерстиціального простору до судинного, а також має м’який діуретичний ефект, і в такий спосіб забезпечує швидкий дезінтоксикаційний ефект, а також постачання лікувальних речовин у вогнище запалення.
Усім пацієнтам до початку лікування та після його закінчення визначали показники протеїнограми, зокрема вміст загального білка та альбуміну, вміст Д-димеру, інтерлейкіну-6 (ІЛ-6), С-реактивного білка (СРБ), активність аланінамінотрансферази (АЛТ), аспарагінамінотрансферази (АСТ), гамма-глутамілтранспептидази (ГГТ) у сироватці крові загальноприйнятими методами.
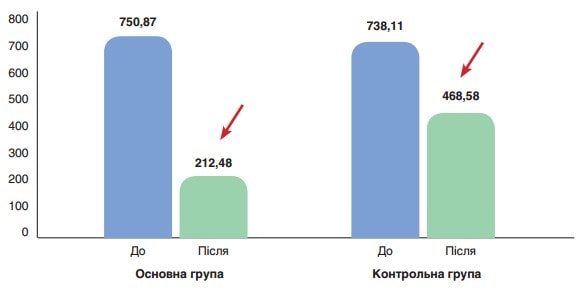
Рис. 1. Середнє значення D-димеру (нг/мл) до (p>0,05) та після лікування (p<0,001) у пацієнтів основної групи, до (p>0,05) та після лікування (p>0,05) у пацієнтів контрольної групи
Отримані результати опрацьовували за загальними правилами варіаційної статистики із застосуванням t-критерію Стьюдента, критерію узгодження χ2 Пірсона.
РЕЗУЛЬТАТИ Й ОБГОВОРЕННЯ
Більшість (65 (78,31 %)) пацієнтів були госпіталізовані на 5,1±1,2 добі від початку захворювання. Скарги на виразну загальну слабкість фіксували у 75 (90,36 %), головний біль – у 62 (74,7 %), сухий кашель – у 50 (60,24 %), відсутність смаку та нюху у 37 (44,58 %), підвищення температури тіла до фебрильних цифр – у 39 (46,99 %), задишку – у 37 (44,58%) пацієнтів.
Клінічні прояви ураження нервової системи спостерігалися у 34 (70,83 %) пацієнтів першої групи (головний біль – у 34 (70,83%), порушення сну – у 33 (68,75 %), відсутність смаку та нюху – у 21 (43,75 %), атаксія, тривожність – у 15 (31,25 %), занепокоєння у 9 (18,75 %), суїцидальні думки – у 7 (14,58 %), депресія – у 6 (12,5 %), невралгія – у 5 (10,42 %)) та у 32 (91,43 %) пацієнтів другої групи (головний біль – у 32 (91,43 %), порушення сну – у 29 (82,86 %), тривожність – у 27 (77,14 %), відсутність смаку та нюху – у 27 (77,14 %), занепокоєння – у 25 (71,43 %), депресія – у 14 (40 %), порушення свідомості – у 7 (20 %), суїцидальні думки – у 6 (17,14 %), атаксія – у 5 (14,29 %), невралгія – у 5 (14,29 %)).
Такі неврологічні ознаки, як порушення свідомості, головний біль, тривожність, занепокоєння та депресія, частіше спостерігали у пацієнтів другої групи (р<0,05). Отже, порушення з боку нервової системи є типовими для нової коронавірусної хвороби й залежать від тяжкості її перебігу.
Рис. 2. Середнє значення альбуміну (%) до (p>0,05) та після лікування (p<0,001) у пацієнтів основної групи, до (p>0,05) та після лікування (p>0,05) у пацієнтів контрольної групи
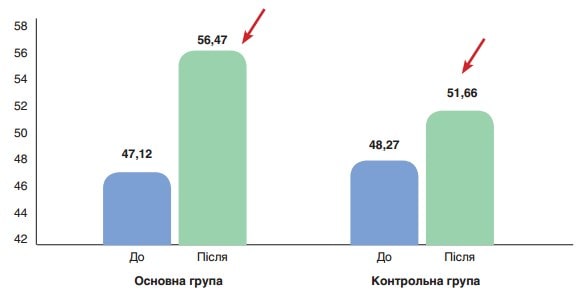
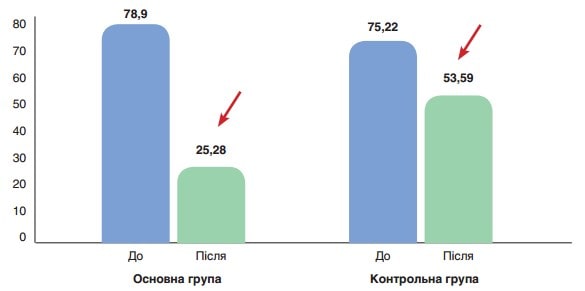
Рис. 3. Середнє значення АСТ (ОД/л) до (p>0,05) та після лікування (p<0,001) у пацієнтів основної групи, до (p>0,05) та після лікування (p>0,05) у пацієнтів контрольної групи
Динаміку основних клінічних симптомів у пацієнтів із коронавірусною хворобою з неврологічними проявами на тлі проведеної терапії показано на рис. 1–5. До початку терапії клінічні симптоми у пацієнтів обох груп проявлялися з однаковою частотою. На тлі лікування за схемою, до якої входили Едаравон (Ксаврон), комбінація L-аргініну та L-карнітину (Тіворель) і гіперосмолярний збалансований розчин (Реосорбілакт), спостерігали значну позитивну динаміку клінічних неврологічних проявів. Після терапії у пацієнтів І групи визначали вірогідно швидшу регресію лихоманки, головного болю, порушення сну, тривожності та загальної слабкості у порівнянні з пацієнтами ІІ групи (р<0,01).
Отже, запропонована схема терапії сприяє більш ефективному та швидкому відновленню стану нервової системи, якщо порівнювати з пацієнтами, які отримували стандартне патогенетичне лікування.
На рис. 2 показано середні значення вмісту D-димеру (нг/мл) до та після лікування у пацієнтів основної та контрольної груп. До початку лікування різниця між показниками була статистично невірогідною (750,87 ± 111,64 проти 738,11 ± 119,91 нг/мл відповідно), після лікування у пацієнтів основної групи показник значно поліпшився у порівнянні з контрольною групою (212,48 ± 64,22 проти 468,58 ± 87,41 нг/мл, p<0,01).
На рисунку 2 показано середні значення вмісту альбуміну (нг/ мл) до та після лікування у пацієнтів основної та контрольної груп. До початку лікування різниця між показниками була статистично невірогідною (47,12 ± 1,29 % проти 48,27 ± 1,11 % відповідно), після лікування у пацієнтів основної групи показник значно поліпшувався у порівнянні з контрольною групою (56,47 ± 1,58 %, p<0,001 проти 51,66 ± 1,62 %, p>0,05).
Рис. 4. Середнє значення АЛТ (ОД/л) до (p>0,05) та після лікування (p<0,001) у пацієнтів основної групи, до (p>0,05) та після лікування (p>0,05) у пацієнтів контрольної групи
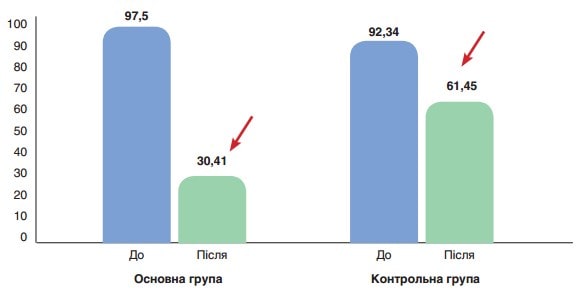
Рис. 5. Середнє значення ГГТ (МО/л) до (p>0,05) та після лікування (p<0,001) у пацієнтів основної групи, до (p>0,05) та після лікування (p>0,05) у пацієнтів контрольної групи
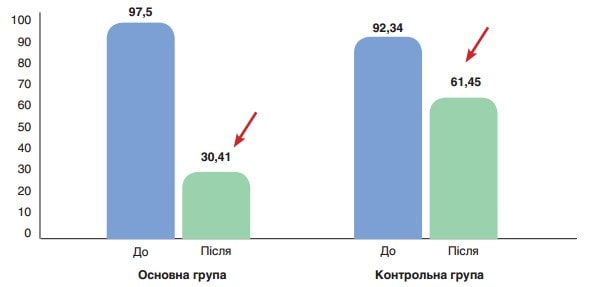
На рисунку 2 показано середні значення АСТ (ОД/л) до та після лікування у пацієнтів основної та контрольної груп. До початку лікування різниця між показниками була статистично невірогідною (78,9 ± 4,1 ОД/л проти 75,22 ± 11,28 ОД/л відповідно, р>0,05), після лікування у пацієнтів основної групи показник значно поліпшувався у порівнянні з контрольною групою (25,28 ± 3,91 ОД/л, p<0,001 проти 53,59 ± 8,81 ОД/л відповідно, p>0,05). На рис. 2 показано середні значення АЛТ (ОД/л) до та після лікування у пацієнтів основної та контрольної груп. До початку лікування різниця між показниками була статистично невірогідною (97,5 ± 6,4 ОД/л проти 92,34 ± 10,1 ОД/л відповідно, р>0,05), після лікування у пацієнтів основної групи показник значно поліпшувався у порівнянні з контрольною групою (30,41 ± 4,81 ОД/л, p<0,001, проти 61,45 ± 12,78 ОД/л відповідно, p>0,05).
На рис. 2 показано середні значення ГГТ (МО/л) до та після лікування у пацієнтів основної та контрольної груп. До початку лікування різниця між показниками була статистично невірогідною (97,5 ± 6,4 МО/л проти 92,34 ± 10,1 МО/л відповідно, р>0,05), після лікування у пацієнтів основної групи показник значно поліпшувався у порівнянні з контрольною групою (30,41±4,81 МО/л, p<0,001 проти 61,45±12,78 МО/л відповідно, p>0,05).
До початку лікування різниці з боку лабораторних показників між групами пацієнтів не було (рис. 6–7). Початкові значення Д-димеру, ІЛ-6, СРБ, АЛТ, АСТ, ГГТ були знижені щодо норми у пацієнтів обох груп. На тлі лікування у пацієнтів І групи відбувалося підвищення відносного вмісту альбуміну (р<0,001), зниження вмісту Д-димеру (р<0,001), СРБ (р<0,001), активності АЛТ (р<0,001), АСТ (р<0,001), ГГТ (р<0,001) у сироватці крові. У пацієнтів ІІ групи знизився лише вміст СРБ (р<0,001). Решта показників у пацієнтів цієї групи мали тенденцію до нормалізації (р>0,05).
Рис. 6. Динаміка основних клінічних симптомів у хворих на коронавірусну хворобу з неврологічними проявами до та після лікування, група І
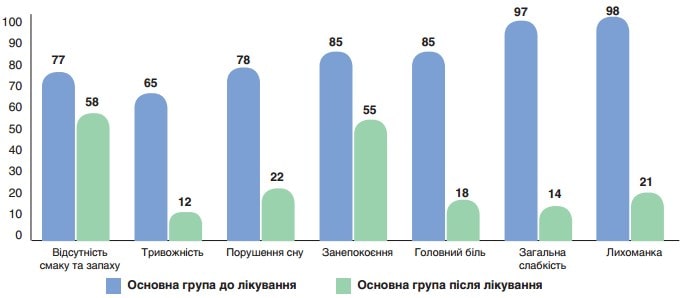
Рис. 7. Динаміка основних клінічних симптомів у хворих на коронавірусну хворобу з неврологічними проявами до та після лікування, група ІІ

Вміст ІЛ-6 у сироватці крові як у пацієнтів І, так і ІІ групи мав лише тенденцію до зниження, але дещо значнішу у пацієнтів І групи.
Отже, після лікування у пацієнтів основної групи відбулося вірогідне зниження досліджуваних показників; у більшості пацієнтів вони досягли нормальних значень. У групі порівняння, за винятком СРБ, що вірогідно знизився на тлі терапії, але не нормалізувався, показники мали тільки тенденцію до зниження. Різниця з боку досліджуваних показників між групами після лікування виявилася вірогідною.
ВИСНОВКИ
Неврологічні прояви типові для нової коронавірусної хвороби. Порушення з боку нервової системи спостерігалися у 34 (70,83%) пацієнтів із середньо тяжким та у 32 (91,48 %) пацієнтів із тяжким перебігом хвороби. Частота виникнення певних неврологічних ознак (порушення свідомості, головний біль, тривожність, занепокоєння, депресія) залежала від ступеня тяжкості COVID-19, і вони найчастіше були діагностовані у пацієнтів із тяжким перебігом захворювання.
Застосування у комплексній терапії у пацієнтів із COVID-19 препаратів Едаравон (Ксаврон), комбінація L-аргініну та L-карнітину (Тіворель) і гіперосмолярний збалансований розчин (Реосорбілакт) сприяє регресії клінічних проявів та нормалізації лабораторних показників у порівнянні зі стандартною патогенетичною терапією.
СПИСОК ЛІТЕРАТУРИ
- Jiang , Xia S., Ying T. (2020) A novel coronavirus (2019-nCoV) causing pneumonia-associated respiratory syndrome. Cell Mol Im- munol, vol. 17, no 5, pp. 554.
- Huang , Wang Y., Li X. (2020) Clinical features of patients in- fected with 2019 novel coronavirus in Wuhan. China. Lancet, vol. 395, no 10223, pp. 497–506.
- Yang J., Zheng Y., Gou (2020) Prevalence of comorbidities in the novel Wuhan coronavirus (COVID-19) infection: a systematic re- view and meta-analysis. Int J Infect Dis., no 94, pp. 91–95.
- Yin , Huang M., Li D. (2020) Difference of coagulation features between severe pneumonia induced by SARS-CoV2 and non-SARS- CoV2. J. Thromb Thrombolysis, no 3, pp. 1–4.
- Connors J.M., Levy J.H. (2020) COVID-19 and its implications for thrombosis and anticoagulatio Blood, vol. 135, no 23, pp. 2033– 2040.
- Thachil J., Tang , Gando S. (2020) ISTH interim guidance on recognition and management of coagulopathy in COVID-19. Journal of Thrombosis and Haemostasis, vol. 18, no 5, pp. 1023–1026.
- Martinelli , Ferrazzi E., Ciavarella A. (2020) Pulmonary embo- lism with COVID-19. Thromb Res., no 191, pp. 36–37.
Опубліковано: Клінічна інфектологія та паразитологія, 2021, том 10, № 2